Почти каждая мама замечает на коже своего грудного ребенка аллергию, высыпания на теле и на щеках грудничка всегда беспокоят его родителей. Определить, что именно вызывает эти проявления, трудно. Причиной может быть трехнедельная сыпь, пищевая аллергия, а также реакция на коровье молоко, лактозу и др.
В целом же можно выделить 2 причины аллергических реакций у новорожденных: пищевую аллергию и внешнее воздействие аллергена на кожу ребенка.
Пищевая аллергия
Аллергические реакции на продукты питания зачастую протекают в более тяжелой форме. Нередко мамы считают, что если ребенок на грудном вскармливании, то таким образом он застрахован от появления аллергии. Но это ошибочное мнение, поскольку аллергия у ребенка может возникнуть и из-за аллергенов, содержащихся в грудном молоке.
Симптомы
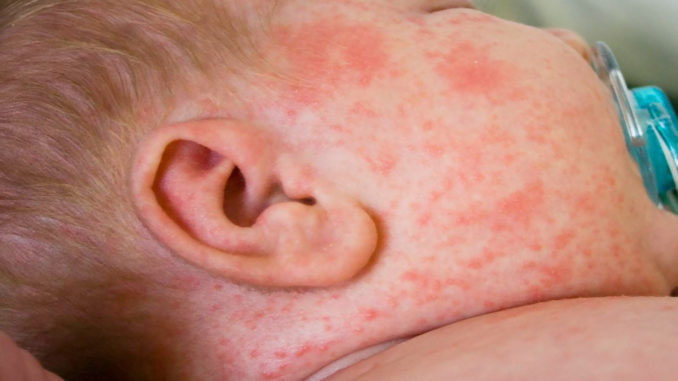
Итак, пищевая аллергия — состояние гиперчувствительности к определенным продуктам питания. Она может проявляться по-разному:
В форме аллергических поражений на коже, таких как:
- покраснения,
- сыпь,
- диатез – зуд, шелушение на коже щек,
- гнейс (образование чешуек и шелушение) на бровях и волосистой части головы, крапивница,
- обильная потница в случае легкого перегревания,
- упорные опрелости, независимо от гигиенических мероприятий,
- отек Квинке (аллергическая реакция, которая сопровождается внезапным отеком кожи, слизистых оболочек и подкожной клетчатки).
В форме поражений ЖКТ (отек слизистой):
- рвота,
- срыгивания,
- частый жидкий стул с примесью зелени или пеной,
- колики,
- запор,
- метеоризм.
Реже аллергия у грудничка проявляется в форме респираторных нарушений (отек слизистой оболочки дыхательных путей):
- насморк,
- бронхоспазм (в случае бронхоспазма воздух попадает в дыхательные пути с затруднениями либо не поступает вовсе).
Особенно опасен отек Квинке. В этом случае в гортани появляется удушье, схожее с проявлением бронхиальной астмы. Сначала возникает осиплость голоса и лающий кашель, потом одышка и шумное дыхание. Лицо становится синюшного оттенка, после чего резко бледнеет.
Также встречаются сочетанные поражения кишечника и кожи, бронхов и кожи. Пищевая аллергия может предшествовать другим заболеваниям: бронхиальной астме, атопическому дерматиту и т. д.
Причины
У детей при грудном вскармливании причиной аллергии могут быть продукты, принимаемые в пищу кормящей мамой, а если малыш находится на искусственном вскармливании, то это прежде всего продукты, употребляемые самим малышом.
 К развитию аллергии предрасполагает наследственность. Риск возникновения этого заболевания повышается у детей, семьи которых имеют зафиксированные случаи проявления аллергической реакции. Если у одного из родителей есть аллергия, то риск развития этого недуга и у его ребенка составляет порядка 37%, а при наличии аллергии у обоих родителей риск повышается до 62%.
К развитию аллергии предрасполагает наследственность. Риск возникновения этого заболевания повышается у детей, семьи которых имеют зафиксированные случаи проявления аллергической реакции. Если у одного из родителей есть аллергия, то риск развития этого недуга и у его ребенка составляет порядка 37%, а при наличии аллергии у обоих родителей риск повышается до 62%.
Помимо наследственных факторов, аллергическая реакция может быть спровоцирована кислородной недостаточностью у плода (гипоксией) в период беременности и во время родов, перенесенными ребенком ОРВИ и кишечными инфекциями, которые сопровождаются дальнейшим нарушением состава микрофлоры кишечника.
Возникновение аллергии у грудного ребенка связано с особенностями пищеварительного тракта, такими как пониженная активность ферментов и низкий уровень выработки IgA — антител на поверхности слизистых ЖКТ, выполняющих защитную функцию. А поскольку новорожденным присуща высокая проницаемость слизистых, аллергены легко попадают в кровь.
Также, конечно, возникновение аллергии может быть связано с нарушениями питания кормящей мамы и избыточным употреблением высокоаллергенных продуктов.
Негативное влияние оказывает курение матери в период беременности, наличие хронических бронхолегочных и сердечно-сосудистых заболеваний, а также перенесенные во время беременности инфекционные заболевания и проводимая антибиотикотерапия.
Считается, что имеют риск развития аллергии дети, чьи мамы во время беременности включали в рацион высокоаллергенные продукты, среди которых куриные яйца, коровье молоко, икра, морепродукты, красные и оранжевые овощи и фрукты, соответствующие соки, а также кофе, киви, шоколад, какао, грибы, мед, орехи.
Диагностика

При появлении симптомов необходимо проконсультироваться у диетолога, педиатра или детского аллерголога. При выраженных проявлениях пищевой аллергии, в особенности при сочетанных поражениях (если наблюдается, например, сыпь и симптомы со стороны ЖКТ), может потребоваться госпитализация.
Диагноз устанавливается при помощи:
- опроса родителей,
- осмотра ребенка,
- определения связи между появлением аллергической реакции и употреблением определенных продуктов,
- анализов крови: свидетельством заболевания может быть повышенный уровень иммуноглобулина Е и повышенное содержание эозинофилов,
- ультразвукового исследования брюшной полости, позволяющего исключить неаллергические причины симптомов со стороны кишечника и желудка.
Косвенным признаком того, что симптомы являются результатом пищевой аллергии, может послужить исчезновение реакции после прекращения употребления аллергенов и положительное действие противоаллергенных препаратов.
Еще один важный фактор: на какой именно продукт возникла аллергия. Чтобы определить значимые возбудители заболевания, у детей производят забор венозной крови и выявляют наличие иммуноглобулинов Е.
Обнаружить причинный аллерген можно с помощью пищевого дневника, где мама регулярно отмечает все продукты, получаемые малышом или непосредственно ею на протяжении дня, время кормления, также она должна указывать состав блюд и особенности кулинарной обработки, проявление нежелательных реакций (кожные высыпания, срыгивания, жидкий стул и др.).
Лечение
При наличии аллергии ребенку может понадобиться первая помощь:
- Вызвать скорую помощь. Проконсультируйтесь, сколько следует дать ребенку антигистаминного препарата.
- Дать антигистаминный препарат — Дипразин, Димедрол, Супрастин, Диазолин, Кларитин.
Непосредственно лечение заболевания начинается со специальной диеты и исключения аллергена. Однако не следует заниматься самолечением, иначе можно все усугубить. Лечебную тактику в каждом случае должен определять аллерголог, врач-педиатр или диетолог.
Если ребенок на естественном вскармливании, из рациона матери в течение 1-2 недель выводятся потенциальные аллергены, среди которых продукты промышленного производства, в чьем составе могут быть консерванты, кристаллический сахар, искусственные красители и эмульгаторы жиров. Соль, сахар, жареные блюда и крепкие бульоны полностью исключаются. Также ограничивают количество употребляемых молочных продуктов.
Важно! Для грудничка с пищевой аллергией необходимо сохранить естественное вскармливание.

Кормящим мамам даются диетические рекомендации:
- Исключаются из рациона:
- высокоаллергенные продукты: морепродукты, рыба, икра, грибы, куриные яйца, орехи, мед, кофе, шоколад, какао, ягоды и фрукты оранжевого и ярко-красного цвета, редька, редис, киви, авокадо, ананасы, виноград, маринады, бульоны, квашеная капуста, острые и соленые блюда, консервы, чеснок, пряности, лук,
- продукты, содержащие консерванты, красители: соусы, майонезы, кетчупы, аджика, ткемали, чипсы, копчености, мягкие сорта сыра, ветчина, сардельки, сосиски, квас, глазированные напитки, пиво.
- Ограничиваются: сметана в блюдах, цельное молоко (в кашах). Манная крупа, макаронные изделия и хлебобулочные изделия из муки высшего сорта. Кондитерские изделия, соль, сахар.
- Разрешаются в рационе:
- кисломолочные продукты: кефир, биокефир, творог, твердые сорта сыра, ацидофилин, бифидок, йогурты без фруктовых добавок и др.,
- крупы: кукурузная, гречневая, овсяная, рисовая и др.,
- фрукты и овощи: с белой и зеленой окраской,
- растительное масло,
- супы: крупяные и вегетарианские,
- нежирные сорта рыб: судак, треска, хек и т. д.,
- мясо: нежирные сорта свинины, говядины, филе индейки и цыплят в сушеном, отварном виде и в виде паровых котлет,
- хлебобулочные изделия: хлеб ржаной, пшеничный второго сорта, выпечка без использования заварного крема и пресные сорта печенья,
- напитки: чай, морсы, компоты, минеральная питьевая вода без газа.
В случае, если малыш на смешанном или искусственном вскармливании, причиной недуга скорее всего послужили белки молока коровы (с помощью специального обследования можно определить это наверняка) в смеси. В такой ситуации требуется полная или частичная замена на специальные гипоаллергенные смеси.
Однако и такое питание имеет недостатки: у грудничка может быть обнаружена непереносимость сои, а смеси гидролизированные отличаются высокой стоимостью и малоприятным вкусом.
Далее, если получится выявить источник аллергии, нужно будет внести уточнения в проводимую гипоаллергенную терапию — потребуется исключить продукт, который вызывает аллергическую реакцию. Подобную диету нужно соблюдать в течение 1-3 мес.
В результате прекращения приема аллергена признаки аллергии должны уменьшиться или вовсе исчезнуть, в этом случае допускается постепенное расширение рациона мамы (однако по-прежнему необходимо исключить высокоаллергенные продукты).
При лечении врач может назначить адсорбенты, антигистаминные препараты, разнообразные мази и кремы для местной обработки кожи, включая гормональные, а в особо тяжелых ситуациях гормоны вводятся капельно внутривенно. Также выполняется коррекция микрофлоры кишечника препаратами, содержащими лакто- и бифидобактерии.
Если ребенок — аллергик

Если грудничок страдает аллергией, то необходимо предпринимать следующие меры:
- До достижения 6-месячного возраста следует избегать прикорма. Кроме того, следует начинать с детского питания с меньшим риском аллергической реакции. Оно должно включать только один компонент.
- Цитрусовые, куриные яйца, коровье молоко, продукты из пшеницы, морепродукты, рыбу и орехи рекомендуется включать в рацион после достижения возраста в 1-2 года.
- Необходимо контролировать регулярность опорожнения кишечника, особенно если у грудничка имеются запоры, усиливающие проявления заболевания или являющиеся его главной причиной (у аллергенов не получает своевременно выходить из кишечника, вследствие чего они вызывают аллергию, всасываясь в кровь.
- Лучше не применять лекарства в виде сиропов, которые содержат различные добавки (ароматизаторы, красители), способные усилить или вызвать аллергию.
- Разрешается использовать только гипоаллергенную косметику, предназначенную специально для детей (рН-нейтральную).
- Во время водных процедур нужно брать воду с умеренной температурой, а продолжительность процедуры должна составлять до 20 минут.
- Воду, применяемую во время купания, рекомендуется фильтровать либо отстаивать от 1 до 2 часов в целях дехлорирования, после чего нужно добавлять кипяток. Не рекомендуется купать ребенка в хлорированной воде.
- Запрещается растирать ребенку кожу мочалками. После купания следует промокнуть его кожу мягким полотенцем, после чего нанести увлажняющее средство, смягчающее кожу.
- Одежду ребенку нужно брать из натуральных материалов. В одеялах и подушках должны быть синтетические наполнители, ребенка необходимо рационально одевать, избегая перегревов, провоцирующих возникновение аллергического дерматита.
- Материалы для изготовления игрушек должны соответствовать современным требованиям безопасности.
- Использование моющих средств с синтетикой лучше ограничить.
- Не рекомендуется заводить домашних животных или аквариумных рыбок, так как сухой корм для них может обострить аллергическую реакцию.
- В жилых помещениях должен быть прохладный, умеренно влажный, чистый воздух.
- Желательно больше гулять с ребенком.
По мере развития ребенка совершенствуются функции кишечника и печени, иммунная система. Это позволяет рассчитывать на исчезновение аллергии на смесь, молоко, овощи, яйца и др., особенно если будут проводиться специальные противоаллергические мероприятия. Пищевая аллергия сохраняется с взрослением только в 1-2% случаев.
Непищевая аллергия

Нередко причиной появления аллергии являются не продукты. Например, сильнейшую реакцию на теле грудничка могут вызвать:
- пылевые клещи и пыль,
- выделения домашних животных (не только пушистых и мохнатых). Нередко заболевание вызывает присутствие ящерицы, черепашки и других безволосых животных,
- парфюмерия и косметика,
- пыльца срезанных цветов и комнатных растений,
- бытовая химия (в особенности это касается средств, предназначенных для стирки).
Причины
Чаще всего причиной появления непищевой аллергии является наследственная предрасположенность и регулярное взаимодействие с аллергеном. Если аллергические реакции наблюдаются у ближайших родственников ребенка (либо были в детстве), вполне вероятно повторение у новорожденного.
Кроме того, сыграть негативную роль может незрелость кожи — у детей до года часто наблюдается недостаточная выработка филаггрина и керамидов.
Диагностика
Кроме исследования на иммуноглобулины Е, необходимо провести кожные тесты. Детей тестируют следующим образом: наносят на кожу грудничка небольшой объем аллергена и ждут появления реакции в течение 2 дней.
Если реакции не было, кожу ребенка слегка царапают в месте нанесения потенциального аллергена. Если видимых реакций не возникло, в следующие 24 часа (раздражения, сыпи, шелушения, покраснения и др.), в листе, включающем аллергены, напротив названия ставят «минус». Затем начинают тестирование другого аллергена.
Лечение
 После кожных тестов будет получен полный список веществ, которые малышу необходимо избегать.
После кожных тестов будет получен полный список веществ, которые малышу необходимо избегать.
Кроме этого, родителям ребенка-аллергика придется добавить в аптечку особые лекарственные средства-эмоленты, которые помогают против атопического дерматита, часто возникающего на фоне непищевой аллергии.
Ребенку также понадобится гигиенический уход:
- ежедневное купание грудничка в воде не более 32°С,
- должны использоваться максимально нейтральные средства для мытья (PH 5,5),
- для вытирания после купания нужно использовать мягкую ткань, к примеру фланелевую пеленку, к тому же необходимо просто немного промакивать кожу новорожденного, а не тереть ее,
- смягчающий крем (эмолент) следует наносить на все еще влажную кожу ребенка.
Как убрать сильное раздражение?
Чтобы максимально быстро избавиться от сыпи, зуда или сильного раздражения, рекомендуются мази с глюкокортикостероидами, призванные мгновенно снизить воспаление и восстановить кожу ребенка, убрав, например, золотистый стафилококк.
Тем не менее такие препараты запрещается использовать самостоятельно, лекарства подобного рода (гормональные средства) должен назначать лечащий врач!
Есть высокая вероятность, что по мере взросления (когда ребенку исполнится 2 или 3 года) приступы заболевания останутся только неприятным воспоминанием — когда кожа «созреет», наладится обмен веществ и совершенствуется иммунная система.
Однако возможно, что непищевая аллергия со временем изменит форму — перейдет, например, в бронхиальную астму. Чтобы избежать подобных поворотов, родители должны найти аллерголога, который будет наблюдать за их ребенком по мере взросления и проводить необходимые тесты.

