Острая пневмония у детей возникает довольно часто, особенно в возрасте до 3-х лет. Сам процесс является инфекционно-воспалительным поражением легочной ткани, что может развиваться самостоятельно или на фоне других заболеваний. Реже возникает острая деструктивная пневмония (примерно 10% от общего числа пневмоний), которая характеризуется гнойным разрушением и некрозом тканей лёгкого.
Классификация пневмоний
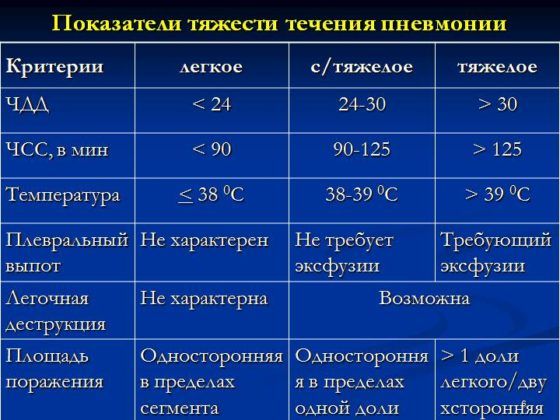
В медицинской практике пневмонии у детей классифицируют исходя из этиологии, условий инфицирования, признаков на рентгенограмме, длительности и тяжести течения.
В зависимости от условий инфицирования, пневмонии разделяются на:
- внутрибольничные, развивающиеся спустя 3 суток после госпитализации ребёнка или его выписки,
- внебольничные пневмонии, которые развиваются в домашних условиях (в большинстве случаев являются осложнением ОРВИ),
- врожденные пневмонии — развиваются у детей с иммунодефицитом в первые 72 часа после рождения.

По рентгеноморфологическим признакам воспаление лёгких разделяют на:
- очаговое,
- сегментарное,
- крупозное,
- интерстициальное.
По тяжести течения пневмонии бывают:
- неосложненные,
- осложненные,
- острые,
- затяжные.
По этиологии развития:
- грибковые,
- вирусные,
- бактериальные,
- микоплазменные,
- хламидийные,
- паразитарные,
- смешанные.

Причины воспаления лёгких
Существует множество причин развития воспаления лёгких. У новорожденных пневмония возникает чаще всего в результате внутриутробного или внутрибольничного инфицирования.
У детей до 1 года основными причинами заболевания являются:
- пневмококк (до 80% случаев всех заражений),
- гемофильная палочка,
- золотистый стафилококк,
- кишечная палочка,
- протей.

В более взрослом возрасте увеличивается риск атипичных пневмоний. Этиология их развития заключается в хламидийной и микоплазменной инфекциях, которые развиваются на фоне:
- иммунодефицита,
- недоношенности,
- переохлаждения,
- гипотрофии,
- инфекционных хронических очагов (гайморита, тонзиллита, кариеса).
Внебольничная пневмония чаще всего развивается в результате бактериальной инфекции. Процесс запускается вследствие вирусных поражений слизистой респираторного тракта, что снижает местный иммунитет и способствует проникновению патогенных микроорганизмов в терминальные бронхиолы. В результате там начинают активно размножаться патогены, и развивается воспалительный процесс. Постепенно патология распространяется на прилегающую область легочной паренхимы.
Острая деструктивная пневмония у детей развивается обычно под действием таких факторов:
- порок сердца,
- ОРВИ,
- аспирация дыхательных путей,
- нерациональный прием антибактериальных препаратов,
- иммунодефицит,
- гипотрофия.

В лёгкие возбудитель попадает разными способами. Наиболее часто это происходит через дыхательные пути.
Симптомы острого воспаления
Типичными симптомами острой пневмонии являются интенсивный кашель с мокротой и температура более 38 градусов. Опасность состояние приобретает при сочетании следующих признаков:
- интенсивный кашель,
- высокая температура,
- затрудненное и учащенное дыхание.


Тяжелые случаи заболевания могут дополняться бледностью кожных покровов, посинением губ и ногтей, сильной слабостью и отсутствием аппетита.
Если накануне ребёнок перенес простуду, а затем температура снова поднялась до высоких отметок, это может быть признаком осложнения, а именно — острого воспалительного процесса лёгких.
Внебольничная пневмония характеризуется острым началом и более длительным инкубационным периодом. Такая форма заболевания нуждается в незамедлительном лечении, поскольку может спровоцировать дыхательную недостаточность.
Диагностика
Изначально врач проводит физикальное обследование. Характерными признаками острой пневмонии будут укорочение перкуторного звука, крепитирующие хрипы, ослабленное дыхание. При малейших подозрениях ребёнку проводят рентгенографию – основной метод выявления воспалительных изменений в лёгких.
Этиологическое обследование включает в себя:
- бакпосев мокроты,
- ПЦР (метод выявления возбудителей),
- забор слизи из носа и зева на бактериологическое исследование,
- гемограмма, которая определяет увеличение СОЭ, нейтрофильный лейкоцитоз.
При тяжёлой пневмонии у ребёнка необходимо провести биохимический анализ крови и пульсоксиметрию. Важно дифференцировать острую деструктивную пневмонию у детей от ОРВИ, острого бронхита и туберкулеза. Диагноз устанавливает терапевт, только в сомнительных случаях требуется консультация детского пульмонолога с проведением фибробронхоскопии или КТ лёгких.
Методы лечения острой пневмонии
Острые внебольничные пневмонии, как и другие формы заболевания, требуют комплексного подхода к лечению. Многое зависит от возраста ребёнка и его общего состояния. При этом важно выявить сопутствующие хронические заболевания (если они имеются) и склонность к аллергии.
Один из основных методов лечения острой пневмонии у детей – антибактериальная терапия, которая основывается на таких принципах:

- при подтверждении диагноза и тяжёлом состоянии ребёнка врач назначает этиотропную терапию,
- в зависимости от результата лечения, препараты могут переназначаться,
- воспаление лёгких, которое вызвано пневмококками, не лечится Гентамицином и другими аминогликозидами.
Как известно, антибактериальные средства негативно сказываются на работе ЖКТ. Поэтому в комплексе с ними специалисты назначают биопрепараты, которые защищают микрофлору желудочно-кишечного тракта.
Для лечения острой пневмонии у детей нередко назначают 10–12 сеансов СВЧ, а также электрофорез с 3% раствором калия. Когда показатели температуры стабилизируются, ребёнку следует пройти курс лечебной физкультуры и массажа.
Лечение воспаления лёгких включает в себя следующие рекомендации:

- соблюдение постельного режима. Ребёнок во время болезни должен как можно меньше находиться на ногах,
- пить больше жидкости, особенно при высокой температуре,
- следить за температурой воздуха в комнате, где находится малыш (идеальные показатели составляют 18–19 градусов),
- если имеются преморбидные показания, ребёнку дают жаропонижающее препараты.
Патогенетическая и симптоматическая терапия у детей основывается на применении бронхолитических, антигистаминных и муколитических препаратов.
При острой деструктивной пневмонии у детей необходима госпитализация.
Лечение острой пневмонии в условиях стационара
Основными показаниями для определения детей на стационарное лечение являются:

- возраст до 3-х лет,
- неэффективность антибактериальной терапии,
- тяжёлое состояние, которое проявляется учащенным дыханием, синюшностью кожи, снижением АД,
- тяжёлые сопутствующие заболевания,
- несоответствие бытовых условий.
Своевременное обращение за медицинской помощью при воспалении лёгких у детей, поможет не только избежать тяжёлых осложнений, но и в некоторых случаях сохранить жизнь малышу.
Возможные осложнения
При своевременно начатом лечении воспаление легких имеет благоприятный прогноз. В случае затяжного течения болезни могут формироваться бронхолегочные хронические патологии. Очень важно поддерживать иммунитет малыша: чем крепче он будет, тем меньше вероятность осложнений.
При острой деструктивной пневмонии у детей, в случае несвоевременного или неправильного лечения, могут возникнуть осложнения:
- пиопневмоторакс – результат прорыва гнойного абсцесса,
- фиброторакс – формирование спаек,
- пневмоторакс – прорыв буллы в плевральную полость,
- септикопиемия,
- почечная или сердечно-сосудистая недостаточность,
- сепсис,
- острая дыхательная недостаточность.
При вовлечении плевры в гнойный процесс развивается парапневмонический плеврит, в результате чего в полости накапливаются эритроциты, лейкоциты, белки, а затем образуются спайки. Такое осложнение проявляется интенсивными болями в месте локации. Во время дыхания пораженная сторона грудной клетки у ребёнка может заметно отставать.
Примерно 1% из всех возможных осложнений острого воспаления лёгких у детей приходится на летальный исход.
Профилактические меры
Профилактика пневмонии заключается в укреплении иммунитета: закаливание, здоровая и полезная пища, вакцинация против гриппа.

Поскольку острые внебольничные пневмонии нередко являются осложнением ОРВИ, детей необходимо всячески беречь от простудных заболеваний, особенно в холодную пору.
Если ребёнок переболел пневмонией, он должен быть поставлен на диспансерный учёт у терапевта. Раз в год необходимо проходить рентгенографию грудной клетки, а также плановые консультации у детского пульмонолога и отоларинголога. При малейших тревожных симптомах необходимо посетить специалиста внепланово.
Видео по теме: Пневмония у ребенка